Définition et termes-clés
Le diabète est une élévation anormale de la glycémie ou hyperglycémie, c'est-à-dire lorsque le taux de sucre circulant dans le sang est trop élevé. Le sucre est important pour la nutrition de certains organes clés en particulier le cerveau, et il doit être strictement contrôlé, naturellement ou médicalement. Dès que la glycémie monte (au-dessus d’ 1,1 g/l), l’organisme, ou plus précisément le pancréas, secrète de l’insuline pour faire baisser ce taux de sucre.
Le diabète de type I ou Diabète Insulino Dépendant (DID) est dû à un déficit en insuline et doit donc être distingué du diabète de type II ou Diabète Non-Insulino Dépendant, qui lui par définition ne nécessite pas l’injection d’insuline. Le diabète de type II montre une résistance à l’insuline. Le diabète de type I nécessite au contraire une insulinothérapie par injection. Il est appelé également DT1, diabète sucré (ancienne dénomination) ou inné.
Il est établi que dans 90 % des cas le diabète de type I est une maladie auto-immune, c'est-à-dire qu’il est dû à un dérèglement du système immunitaire qui s’attaque à ses propres cellules, en l’occurrence des lymphocytes T qui s’en prennent aux cellules béta (β) des îlots de Langerhans du pancréas, celles qui produisent l’insuline. C’est le diabète de type 1A. Il existe aussi 10 % de formes idiopathiques, c'est-à-dire sans cause clairement établie, que l’on appelle le diabète de type 1B.
L’insuline est une hormone qui permet au sucre de rentrer dans la cellule pour stimuler sa production d’énergie via la mitochondrie, sa centrale d’énergie qui fabrique l’ATP. La régulation de la glycémie par une autre hormone le glucagon, qui est hyperglycémiante c'est-à-dire qu’elle augmente si nécessaire le taux de sucre dans le sang. Elle est produite par les cellules (ou îlots) alpha (α) de Langerhans du pancréas.
Les deux hormones sont complémentaires et participent à la régulation de la glycémie : le minimum ne doit pas être inférieur à 0,8 g/l et le maximum ne doit pas être supérieur à 1,1 g/l. Le diabète de type I est diagnostiqué avec une glycémie au-dessus de la valeur de 1,26 g/l.
L’insuline est par ailleurs assisté par une molécule appelée Facteur de Tolérance au Glucose ou GTF (Glucose Tolerance Factor), qui contient un atome de chrome et est libérée par le foie et des bactéries intestinales.
Le diabète de type I ou DID est une maladie grave, nécessitant une prise en charge médicale.
Il existe d’autres diabètes de causes différentes :
- Diabète rénal : sucres mesurés dans les urines sans hyperglycémie. Affection des reins avec mauvaise réabsorption du glucose.
- Insipide : diurèse importante (jusqu’à 15 l d’urine par jour). En cause : émotion forte, traumatisme ou infection. Mais pas de sucres ni d’albumine dans les urines. Déficience de l’hormone antidiurétique ou ADH.
- Gestationnel : hyperglycémie pendant la grossesse, chez 6 % des femmes enceintes. Risque d’hypertension gravidique, de pré-éclampsie et de césarienne. Risque de diabète de type II 10 ans après la grossesse. Risques graves pour l’enfant.
- Bronzé : en cas d’hémochromatose ou cirrhose pigmentaire: taux de ferritine très élevé (stock de fer dans le foie, la rate, la moelle osseuse).
Symptômes
En général, c’est par l’analyse de sang et d’urines qu’est mis en évidence un diabète de type I. Mais certains symptômes ou signes cliniques peuvent néanmoins alerter le patient puis le médecin pour l’orienter vers ce diagnostic:
- Le symptôme le plus courant est une augmentation de la diurèse, c'est-à-dire une augmentation du volume des urines, ou polyurie. Cette polyurie est caractéristique d’une glycosurie (sucres dans les urines).
- Consécutive à cette polyurie, se manifeste une soif importante (polydipsie).
- Il peut y avoir une augmentation de l’appétit (polyphagie) avec paradoxalement une perte de poids rapide.
- Le patient ressent une fatigue importante, un épuisement.
- Acidocétose : accident aigu avec des corps cétoniques en masse dans les urines et production importante de glucose par le foie, associé à une acidité sanguine.
- Troubles de la conscience. En cas d’aggravation et en l’absence de traitement, le patient peut évoluer vers un coma diabétique ou coma insulinique.
D’autres symptômes sont significatifs d’un terrain diabétique ou de son aggravation dans le temps. Ce sont souvent des complications qui apparaissent dans les années qui suivent l’installation d’un diabète mal équilibré:
- Maux de tête, maux d’estomac, nausées.
- Hypoglycémie, en cas de baisse trop rapide du taux de sucres dans le sang.
- Une cicatrisation longue et difficile, notamment au niveau du pied (pied diabétique). Nécessité d’une hygiène accrue des plaies, notamment au niveau des pieds.
- Perte de sensibilité au niveau du pied, risque de neuropathie et d’ostéite: nécessité d’une surveillance des pieds (aggravation : ulcération et jusqu’à l’amputation).
- Mycoses à répétition et problèmes dermatologiques, infections.
- Risques cardio-vasculaires : artérite, coronarite, hypertension artérielle (HTA), athérosclérose, Accident Cardio Vasculaire. Augmentation par 4 du risque d’infarctus, en l’absence de traitement.
- Néphropathie : atteinte rénale après plusieurs années de déséquilibre glycémique (30 à 40 % des cas). Augmentation du taux d’albumine. Aggravation vers l’insuffisance rénale et la dialyse en phase terminale.
- Rétinopathie diabétique : atteinte de la rétine, troubles de la vision, pertes de l’acuité visuelle nécessitant un suivi régulier du fond d’œil pour prévenir un risque de cécité. Le diabète étant la première cause de cécité.
- Coma hyperosmolaire : chez une personne âgée dont le diabète est mal équilibré. Importante déshydratation.
Prévalence
Le diabète de type I touche l’ensemble de la population mondiale, mais son incidence varie d’un pays à l’autre en fonction du niveau d’industrialisation de l’alimentation, et plus particulièrement de la consommation du sucre industriel dans l’alimentation.
Par exemple, sa prévalence n’est que de 1 cas pour 1 million d’habitants en Chine, alors qu’en France de 15 cas pour 100 000 enfants de moins de quinze ans d’après l’Inserm. Le diabète de type I ne représente aujourd’hui que 10 % des diabètes (les 90 % autres étant les Diabètes Non-Insulino Dépendants ou diabètes de type II), mais il est en constante augmentation, autour de 3 à 4 % par an dans le monde. Le diabète de type II, non-insulino dépendant peut évoluer vers le diabète de type I, insulino-dépendant.
Causes médicales
Les causes qui peuvent expliquer son incidence et son augmentation dans le monde sont les suivantes:
- Causes auto-immunes : le Diabète Insulino-Dépendant est du essentiellement (à 90 %) à une maladie auto-immune qui détruit les cellules béta (β) des îlots de Langerhans du pancréas, l’empêchant de produire suffisamment d’insuline.
- Causes génétiques : la prévalence de 2 ou 3 cas de diabète sucré dans une même famille, laisse penser qu’il y a bien parfois une origine génétique à cette maladie auto-immune, sans que cette origine soit complètement établie.
- Causes infectieuses1 : l’hypothèse d’une infection intestinale à entérovirus est très sérieusement envisagée (échovirus ou coxsackie B). Il n’est pas rare qu’une primo-infection d’origine intestinale soit impliquée dans l’apparition de certaines maladies auto-immunes (par exemple la Polyarthrite Rhumatoïde en lien avec la bactérie Proteus mirabilis). Elle est peut être à mettre en lien avec la consommation de lait de vache qui semble jouer un rôle dans l’apparition du diabète (voir ci-dessous).
- Causes toxicologiques : un taux de nitrate supérieur à 25 mg/l dans l’eau de boisson est également une hypothèse qui a été étudiée dans plusieurs pays européens2.
Causes de terrain
Bien que les causes soient essentiellement médicales, il n’est pas exclu que des facteurs environnementaux pris dans un sens large (alimentation, stress…) y jouent un rôle important:
- Causes sociologiques et rôle du stress : il semble qu’un stress intense (traumatisme, choc, examen…) ou un changement radical de mode de vie comme cela a était le cas pour la sédentarisation de populations traditionnellement itinérantes (aborigènes d’Australie, Touaregs d’Afrique saharienne….) pouvait entraîner le déclenchement d’un diabète auto-immun irréversible.
- Causes alimentaires :
- Plusieurs études mettent en évidence un lien entre l’apparition d’un diabète de type I dans l’enfance, en cas de consommation prématurée de lait de vache3, c'est-à-dire dans le cas d’une période d’allaitement maternel trop courte ou totalement absente.
- D’autre part, le bouleversement de l’alimentation causée par l’industrialisation, avec l’augmentation exponentielle des sucres rapides de mauvaise qualité (junk food ou « malbouffe »), a certainement contribué et continue de contribuer à la prévalence du diabète sucré dans le monde. Notamment lorsque leur introduction a été brutale dans une région du monde (c'est-à-dire sur quelques années seulement), et où l’eau minérale est plus chère que les sodas…
- Causes endogènes : l’équilibre de la flore intestinale ou biotope intestinal semble jouer un rôle majeur dans plusieurs des hypothèses citées. L’importance de ce biotope intestinal est dès à présent pris en considération dans la recherche médicale et préfigure la médecine de demain.
Diagnostic
Le diagnostic du Diabète Insulino-Dépendant4 5 se fait à partir des symptômes (voir ci-dessus) et plus précisément avec les analyses de sang ou d’urines :
- La mesure de la glycémie à jeûn et 2 heures après repas :
- La glycémie normale varie entre 0,7 g/l et 1,1 g/l.
- Au dessus d’une valeur de 1,26 g/l (6,9 mmol/l) à jeûn, le diabète est diagnostiqué. Si la glycémie est entre 1,10 g/l et 1,26 g/l (soit entre 6,1 et 7 mmol/l), il faut pratiquer un test de tolérance au glucose. La personne est considérée comme pré-diabétique.
- Au dessus d’une valeur de 2 g/l (11 mmol/l) deux heures après ingestion de 75 g de sucre (ou à n’importe quelle heure avec des symptômes) : hyperglycémie provoquée. Le diabète est également diagnostiqué.
- La mesure de l’hémoglobine glyquée ou HbA1c qui doit être inférieure ou égale à 7 %
- La recherche de la glycosurie, en déterminant le taux de sucres dans les urines. Elle était réalisée avec la liqueur de Fehling qui vire de la couleur bleue à la couleur rouge en présence de sucres. De nos jours, ce sont plutôt des bandelettes réactives qui sont utilisées.
- La recherche des cétones, ou corps cétoniques, dans les urines ou cétonurie, car elle peut indiquer avec la glycosurie l’urgence d’une hospitalisation.
- La mesure d’autoanticorps dans le sang (contre les cellules béta de Langerhans) : test encore peu pratique.
Médicaments - suivi
Le traitement consiste en l’injection d’insuline par doses, appelée insulinothérapie:
- Insulines rapides, analogues ultrarapides, ou lentes NPH. L’insuline était fabriquée à partir de pancréas d’animaux, mais elle est maintenant produite par génie génétique. Généralement, le patient se l’injecte lui-même en intramusculaire (cuisses, ventre, fesses, bras) avec un stylo injecteur. Le patient a un schéma d’injection à deux phases :
- Basal : pour l’injection d’insuline lente pour les besoins de base de l’organisme.
- Bolus : pour l’injection d’insuline rapide, pour couvrir tout apport alimentaire
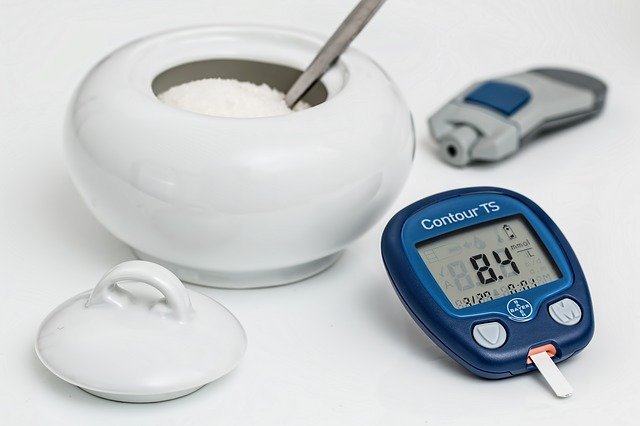
- Autocontrôle glycémique : la patient surveille lui-même sa glycémie avec un appareil appelé glucomètre : il se pique le doigt avec une lancette, et dépose une goutte de sang dans le lecteur. Aujourd’hui, il existe un patch cutané qui lit la glycémie en continu (lecteur flash), mais il n’est pas encore remboursé.
- Pompe à insuline : insuline rapide ou analogue ultrarapide 24 h sur 24. Les injections sont programmées dans une pompe externe portée sur soi
- Le pancréas artificiel est sans doute l’évolution future de la pompe à insuline, il est en cours de développement au CHU de Montpellier. Le principe est celui d’une pompe à insuline avec régulation automatique de la glycémie par lecture en continu.
- La greffe du pancréas ou d’îlots de Langerhans est rare mais concerne environ 70 personnes par an en France.
Hygiène de vie
Le suivi de la glycémie par un patient diabétique demande une véritable hygiène de vie, et une éducation thérapeutique, une santé irréprochable, car le patient prend en charge lui-même la régulation de son insuline :
- Le patient suit des séances et des ateliers pour apprendre à gérer ses besoins en insuline.
- Le patient doit mettre en place un carnet de contrôle de sa glycémie quotidienne.
- Alimentation et Index glycémique (IG) : le patient diabétique doit privilégier des aliments à index glycémique bas (régime low carb voire cétogène, c'est-à-dire avec des aliments dont les teneurs en glucide sont inférieures à 10 g voire 5 g pour 100 g). L’index glycémique détermine la vitesse avec laquelle les glucides vont arriver sous forme de glucose dans le sang : ils sont compris entre 0 et 100, la valeur de 100 étant prise pour référence le glucose, ou la vitesse maximum à laquelle un glucide fait monter le taux de glucose dans le sang.
Il faut éviter tous les aliments dont l’IG (Index Glycémique) est supérieur à 70 et privilégier les aliments dont l’IG est inférieur à 55. L’Index Insulinique des aliments serait une indication encore plus précise, mais n’est pas encore disponible. Il est par contre facile de trouver des livrets ou des sites internet donnant les IG de la plupart des aliments et leur contenu nutritionnel en particulier en glucides (table CIQUAL des aliments établi par l’ANSES Agence Nationale de Sécurité Sanitaire de l’Alimentation, de l’Environnement et du Travail).
Il faut une véritable éducation à l’alimentation qui fera appel aux données de la diététique et à la nutrition, et l’approche de la naturopathie. Il faut manger des aliments complets (riz, pain, pâtes), mais il peut prendre un fruit peu sucré par jour. Certains fruits sont à éviter du fait de leur IG trop élevé : bananes, dattes, cerises, raisins, et fruits secs en général (surtout les raisins secs)…
Il faut insister sur l’importance des fibres dans l’alimentation qui freine l’absorption des glucides dans le tube digestif, et augmenter la part des protéines. Il est possible de mettre l’accent sur les protéines animales, sauf en cas de régime végétarien bien sûr, car même avec un Index Glycémique bas, les protéines végétales, céréales et légumineuses contiennent un taux de glucides élevé, de l’ordre de 70 à 75 %. Mais le Diabète Insulino-Dépendant n’interdit pas un régime végétarien ou végétalien, mais il sera plus rigoureux.
Au niveau des lipides, il faut privilégier les Acides Gras Poly Insaturés (huiles riches en oméga-3) et diminuer les Acides Gras Saturés, c'est-à-dire réduire les laitages et les graisses animales.
Il faut supprimer l’alcool et le tabac et réduire le thé et le café. Il faut bien évidemment supprimer les sucreries, pâtisseries, sodas et toutes les sources de sucres industriels, ce qui n’interdit pas occasionnellement la préparation d’entremets et gâteaux maisons avec des ingrédients à bas IG : sucre de coco, beurre de coco, cacao à 75 % minimum… Un dessert léger est possible en fin de repas (les sucres ingérés en fin de repas appellent moins d’insuline).
Il faut manger à heures régulières, et ne pas sauter des repas. Importance également de la mastication et de l’insalivation.
- Une diète sous contrôle médical peut être suivi : carottes, navets crus, baies de coriandre, choux, oignons, cresson, haricots, feuilles de pissenlit seront privilégiés.
- L’activité physique est particulièrement recommandée pour l’équilibre glycémique.
- L’hygiène corporelle doit être exemplaire pour éviter tout risque de complication, notamment au niveau des pieds : bien laver et sécher ses pieds. Couper ses ongles régulièrement. Ne pas marcher pieds nus et éviter tout choc sur pied nu.
- Gestion du stress : les techniques de relaxation, yoga, méditation, taï chi chuan et Qi Kong sont tout à fait indiquées.
- Les exercices respiratoires dérivés du yoga (Prânayama) sont recommandées, en particulier le travail de la respiration abdominale.
En plus d'une hygiène de vie adaptée, certains remèdes ou traitements naturels peuvent faciliter la régulation de la glycémie: dans le cadre d'un diabète de type 1, quel traitement naturel adopter?
Quel traitement naturel en cas de diabète de type 1?
Comment soigner le diabète de type 1, ou tout au moins, faciliter la régulation de la glycémie naturellement?
Compléments alimentaires
A distance prudente de la prise d’insuline, quelques compléments alimentaires, pris une seule fois par jour, pourraient soutenir la régulation de la glycémie. Il conviendra néanmoins d’être vigilant pour éviter une hypoglycémie trop brutale.
- Chrome : il permet une meilleure absorption de l’insuline dans la cellule. Il sera prisde préférence en oligo-élément pour le Diabète Insulino Dépendant, de type I : 1 bouchon par jour.
- Le lait de chamelle fait l’objet de recherches et pourrait être développé un jour en complément alimentaire, ou en alicament (dans les pays sub-tropicaux).
La phytothérapie
En cas de diabète de type 1, la phytothérapie (utilisation des plantes à des fins médicinales),6 7 est un traitement naturel de premier choix.
Il existe différentes formes de compléments alimentaires: les tisanes, les teintures-mères, les gélules et les poudres.
Plusieurs plantes ont un effet bien étudié sur la glycémie. Elles ne seront prises qu’une seule fois par jour avec précaution, si besoin seulement (pour diminuer le besoin en insuline) et de préférence sous suivi médical :
- Bardane (Arctium lappa), racine
- Gymnema sylvestris, feuilles
- Mûrier noir (Morus nigra), feuilles
- Myrtillier (Vaccinium myrtillus), feuilles
- Fenugrec (Trigonella foenum graecum), graines
- Cannelle (Cinnamomum verum), écorce
- Géranium robert (Geranium robertianum), feuilles
L'aromathérapie
L'aromathérapie8, autre traitement naturel, peut être également une alternative intéressante.
Moins connues, quelques huiles essentielles peuvent aussi soutenir le pancréas. La prise sera d’une seule goutte d’une de ces huiles essentielles, une fois par jour dans une cuillère d’huile, pendant 7 jours maximum :
- HE carotte (Daucus carotta), graines
- HE géranium rosat (Pelargonium X asperum), feuilles
- HE romarin à verbénone (Rosmarinus officinalis ct verbénone)
- HE citron vert (Citrus limon), zeste
La gemmothérapie
Pour les personnes présentant un diabète de type 1, la gemmothérapie peut-elle être également un traitement naturel efficace?
La gemmothérapie9 est la phytothérapie des bourgeons d’arbres ou d’arbustes. Quelques bourgeons seront indiqués plutôt dans le cadre d’un diabète de type II, non insulino-dépendant, mais deux d’entre eux ont un effet stimulant sur le pancréas : en une seule prise, 5 gouttes par jour.
- Bourgeons d’érable (Acer campestris)
- Bourgeons de noyer (Juglans regia)
Questions fréquentes
Qu'est-ce que le diabète de type 1?
Le diabète insulino-dépendant se manifeste par un taux de sucre élevé dans le sang (hyperglycémie).
Diabète de type 1: quel traitement naturel envisager?
- L'usage de compléments alimentaires
- La phytothérapie
- L'aromathérapie
- La gemmothérapie
Quelles sont les autres recommandations?
- La pratique d'une activité physique
- Une hygiène corporelle exemplaire, notamment au niveau des pieds
- Une meilleure gestion du stress
- Le travail de la respiration abdominale
- 1: Enterovirus infection and type 1 diabetes mellitus: systematic review and meta-analysis of observational molecular studies [archive], (en)Yeung W-CG, Rawlinson WD, Craig ME, BMJ, 2011;342:d35 Enterovirus infection is associated with an increased risk of childhood type 1 diabetes in Taiwan: a nationwide population-based cohort study. Hsiao- Chuan Lin, Chung-Hsing Wang, Fuu-Jen Tsai, Kao-Pin Hwang, Walter Chen, Cheng-Chieh Lin et Tsai-Chung Li : Diabetologia, DOI 10.1007/s00125-014-3400-z
- 2: Nitrate in community water supplies and risk of childhood type 1 diabetes in Sardinia, Italy ; Muntoni S, Cocco P, Muntoni S, Aru G (2006), Eur J Epidemiol. 2006; 21(3):245-7.
- 3: Le lait, ses bienfaits et ses méfaits, Thierry Folliard, éditions de Borée. Référence citée : Relation between breast-feeding and incidence of insulin-dependant diabetes mellitus. À hypothesis. Borch-Johnsen K, Joner G, Mandrup-Poulsen T, Christy M, Zachau-Christiansen B Kastrup K, Nerup J. Lancet II : 1083-1086, 1994
- 4: Le manuel Merck des symptômes, Merck Research Laboratories, NJ 2008, éditions d’après
- 5: Guide de thérapeutique PERLEMUTER, éditions Elsevier Masson
- 6: Traité Pratique de Phytothérapie, p. 522, Dr Jean-Michel Morel, éditions Grancher Paris 2008
- 7: ABC de l’herboristerie familiale, Thierry Folliard, éditions Grancher, Paris 2009
- 8: Petit Larousse des Huiles Essentielles, Thierry Folliard, éditions Larousse, Paris 2014 réédité 2020 – Bible Larousse des Huiles Essentielles, Thierry Folliard, éditions Larousse, Paris 2016
- 9: Gemmothérapie, les bourgeons au service la santé, Stéphane Boistard, éditions de Terran 2016
